星陵日記
| [2026.02.19] | 根管治療をしっかり行うことが、全身疾患の予防につながる可能性があります | [2024.03.01] | 口が乾く 口腔乾燥症 |
| [2025.08.21] | 根管治療とその後の補綴治療の選択により歯の寿命は変わります! | [2024.01.25] | 歯科と栄養の関わり |
| [2025.05.20] | 歯内療法専門医 (Endodontist) 吉岡隆知先生の世界! |
[2023.11.21] | 顎が痛い!顎関節症のお話 |
| [2025.03.14] | よく使われている痛み止めの成分、ご存じですか? -歯科で処方される痛み止めについて- |
[2023.10.23] | 口腔アレルギー症候群 |
| [2024.12.01] | 骨膜の新たな役割:がんの進展を 阻む防御機構 ~Nature, vol.634 |
[2023.09.15] | 漂白(ホワイトニング)ってよく聞くけれど、何なの? |
| [2024.11.01] | 歯を抜かなくてはならなくなったら?〜あなたなら,どうする!?〜 | [2023.08.14] | 上顎洞挙上手術とは ~サイナスリフトの有効性~ |
| [2024.10.02] | 口腔がんについて知ろう | [2023.03.29] | 健康寿命と矯正治療 |
| [2024.07.26] | 歯の色は何色? | [2023.03.03] | イオンチャネル |
| [2024.06.27] | インプラント治療ステップガイド | [2023.02.03] | 口腔機能の低下症とは |
| [2024.03.29] | 気になるお口の臭い | [2022.12.15] | 「Tooth Wear」とは~歯を失う様々な要因と予防のお話~ |
皆さまこんにちは
皆さまこんにちは。
平成31年4月から千代田ファーストビル歯科で臨床歯科研修をさせていただいております
小松 リナと申します。
まだまだ至らない私ではございますが、これまで勉学において培ってきた知識を存分に活かし、1人1人の患者さんに丁寧な診療を心がけながら歯科治療に貢献できるよう尽力いたします。
さて、先日には新元号が発表され、31年間続いた平成に幕が下りようとしています。
平成生まれの私としましては、自分の生まれた時代の元号が変わってしまうのは少し寂しい気持ちがあります。
しかしながら新元号『令和』に込められた、「人々が美しく心を寄せ合う中で、文化が生まれ育つ」という素敵な意味を知り、同時に期待や喜びが生まれました。
また来年2020年には東京オリンピックの開催もあり、ますます素晴らしい時代になるであろうと確信しております。
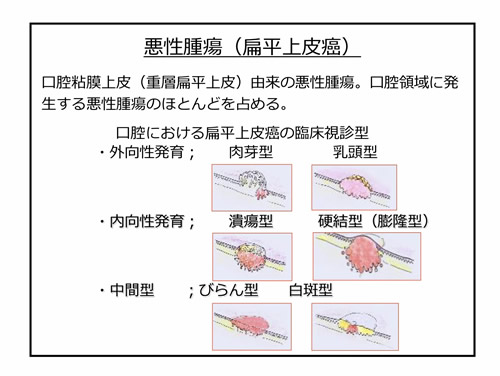
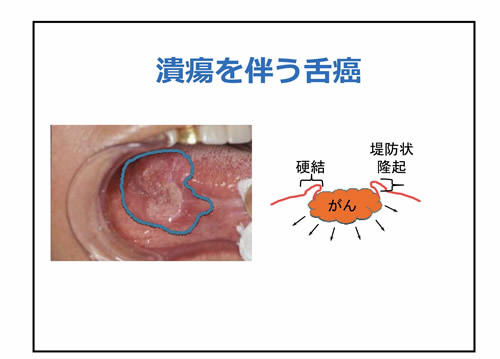
話は変わりますが、皆様は口腔癌の中で最も多い、舌や歯肉にできる口腔扁平上皮癌の発生頻度はどれくらいかご存知でしょうか?
日本における口腔扁平上皮癌は全癌のうち1~2%であり、2015年では7,800~8,000名の患者さんがいます。
統計的な性差としては男性の方が女性よりも3:2と多く、また口腔扁平上皮癌のリスクファクターとして喫煙、飲酒、慢性的な刺激があげられます。
そのため、ヘビードランカー、ヘビースモーカーの方は非飲酒、非喫煙者の方よりも50倍のリスクがあり、さらに喫煙と飲酒は相乗効果があるとの報告がございます。
好発部位としては舌の辺縁部が多く、口内炎様の所見が2週間以上改善しないことが多いと言われています。
そのため、ご自身でのセルフチェックは早期治療を行うための大きな発見に繋がります。
全癌に比べて口腔扁平上皮癌の発生頻度は低めですが、癌にならない確率の方が高いと楽観視せず自身のセルフチェックに加えて、お近くの歯科医院で人間ドック等同様 定期的に口腔がん検診を受診してみてはいかがでしょうか。
歯科医師 小松リナ
2019年4月23日 カテゴリ:未分類
顎関節症とTCH
皆様こんにちは。
朝晩はまだ冷え込みますが、日差しは春めいてきましたね。
季節の変わり目で体調を崩されるかたも多いようです。
暖かくなってきても、うがいや手洗いなどをしっかりして、どうぞ皆様ご自愛ください。
ところで、皆さんはTCHという言葉を聞いたことはありますか?
近年顎関節症の主要な原因として話題にもなったことがありますので、聞いたことがある方も多いかもしれません。
今回は、TCHと顎関節症についてお話しさせていただきます。
TCHとは?
まず、TCHとはTooth contacting habit(上下歯牙接触習癖)を略した言葉で、言葉通り、上の歯と下の歯を接触させる習癖のことを指します。
食事をしている時を除くと、本来は、上の歯と下の歯をくっつけてはいけません(歯と歯は離れてないといけません)。
くっついていると、顎関節に負担がかかって顎関節症になるリスクが生じるばかりでなく、歯周病の増悪因子や、歯根破折(歯が割れたりヒビが入ってしまう)の原因にもなる事が分かってきました。TCHがある人は、日常から歯と歯を合わせないようにすることが大切です。
TCHがあるか、調べる簡単な方法を紹介します。
まずは、唇を閉じて下さい。
このときに上の歯と下の歯がかみ合っていたら、TCHがある可能性が高いです。
このTCHは、仕事などで集中している時や睡眠中、運動時やストレスのかかっている時など、人により生じるタイミングは様々で、さらに無意識のものであるため、完璧に改善することが難しいところがあります。
ですが、まずはご自身でこの習癖を意識していただくだけでも、軽減することに繋がります。
では次に、TCHによって引き起こされることも多い顎関節症について詳しくお話しさせていただきます。
1.顎関節症とは?
口を開こうとすると顎関節(耳の穴の前にあります)や顎を動かす筋肉が痛む、あるいは十分には大きく口を開けられない。
または口の開け閉めで音がする。
という症状がでます。一生の間、二人に一人は経験すると言われているほど多くの方が経験します。
症状が音だけであった場合、これは首を回したり、肩を動かして音が出るという状況と同じです。
そのような音を気にして整形外科を受診する人はいないと思いますが、顎関節の場合、耳のすぐ隣にあるために「音が気になる」という人がいます。
しかしこの音を消すためには手術が必要になることから、世界的には「音だけであるなら手術すべきではなく、治療する必要はない」とされています。
ですから顎関節症の症状が始まったとしても、痛みや口の開けにくさが一時的だったとか、音だけで他の症状がなければ治療の必要はないかもしれません。
ちなみに、音だけであれば最低でも人口の20%近くの人は顎関節の音を持つとされています。
また顎関節や顎を動かす筋肉の痛み、あるいは顎関節症による口の開けにくさで、実際に治療が必要になる人は症状を自覚した人の中の5%程度と推定されています。
医療機関に来院される患者さんでは女性が多く、年齢は10歳代後半から増加しますが、20~30歳代で最大になり、その後は年齢が増えるとともに減少する傾向にあります。
2.顎関節症の診断方法は?
前に述べた顎関節や筋肉の痛みや口の開けにくさ、関節音のうちの一つがあり、他の病気を否定したときに顎関節症と診断します。
一般的には、症状がどのように始まり、どのように変化したかをお聞きし、顎関節や筋肉、口の中を診査し、必要に応じてエックス線撮影やCTによって骨の異常の有無を調べ、骨以外の関節構造や筋肉の問題についてはMRIによって調べる場合もあります。
顎関節症で出現する痛みや口の開けにくさは、親知らずの炎症や他の病気でも出ることがある症状なので、顎関節症であることを診断するためには、他の病気によって出てきている症状ではないことを確認する必要があるのです。
3.顎関節症はどのような状態なのか?
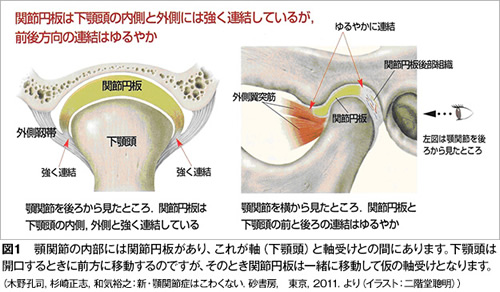
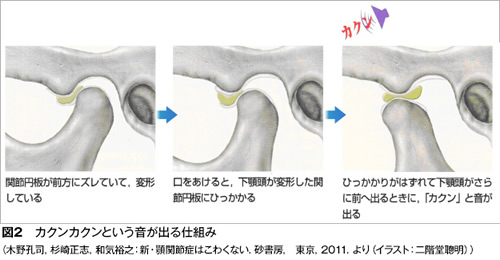
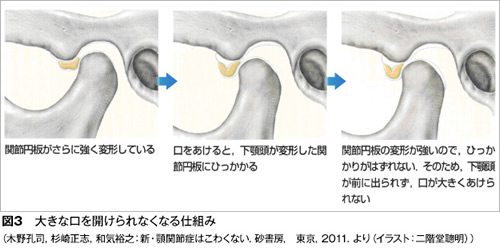
顎関節症の病気の状態(病態)は現在4つに分類されています。最も多いのは関節内にある関節円板(図1)というクッションが前方にずれることで起きる「カクンカクン」という音が出る状態(図2)、あるいはずれがもっと大きくなることで大きな口が開けられなくなる状態です(図3)。
特に口が大きく開かなくなると、口を開けたり食品をかもうとするときに痛みが出ます。
この2つの状態で来院される方が全体の60%ほどになります。
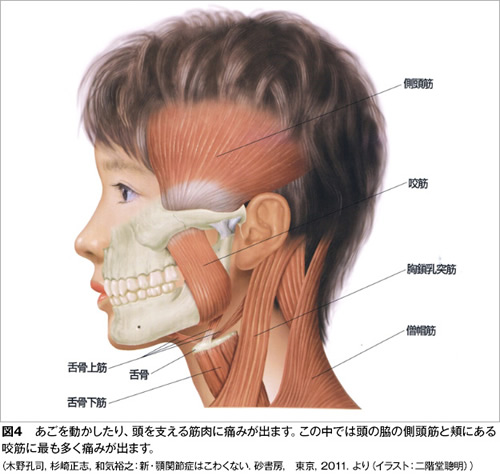
これ以外では顎関節そのものには痛みがないのですが、下顎を動かす筋肉がうまく働かなくなり、口を開けようとすると頬やこめかみの筋肉が痛むという状態(図4)、あるいは関節円板のずれはないのですが、口を開けようとすると顎関節が痛む捻挫に似た状態があります。
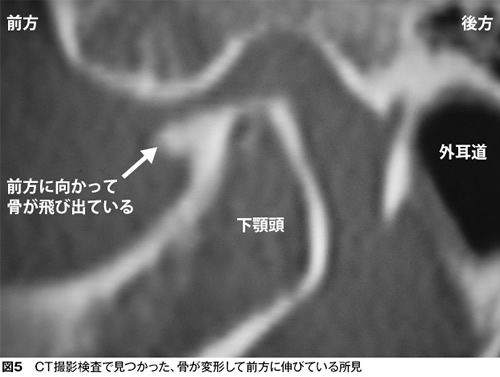
4番目はこれまでの3タイプほどは多くありませんが、関節を作っている骨が変形するタイプの顎関節症があります。
このタイプは長年顎関節症が続いていたり、年齢の高い方に多くみられます(図5)
4.原因は?
昔は「かみ合わせの悪さ」が原因と考えられていました。
今でも「かみ合わせが悪いと顎関節症を初めとして、全身にも色々な不都合が起こる」という意見もインターネットには沢山あります。
しかしもしそれが事実なら、歯科医療事情がまだ整っていない発展途上国には顎関節症患者があふれているはずですが、国際学会に出席してもそのような話しを聞くことはありません。
では何が原因なのでしょうか。実は原因を一つに絞ることができないというべきなのです。顎関節症の原因として現在世界的に認められている考え方は「多因子病因説」といいます。
関節や筋に負担のかかる要因は色々あります。
そのような要因がタイミングよくいくつも集まって負担が大きくなり、その人の持っている耐久力を超えると症状が出るという考え方です。
そのような要因には表1に示すように色々なものがあります(表1)。
このような要因の一つ一つは大きなリスクとは言えないので、それぞれを症状に対する「寄与因子」と言います。一つ一つは小さな要因ですが、このような寄与因子が多数集まることによって、症状を起こすほどの原因となるわけです。
まずはじめに、その人が持っている顎関節や顎を動かす筋肉の構造的弱さがあります。
この構造が頑丈であればいろいろな負担に耐えられるでしょうが、弱い場合には症状が出やすくなるでしょう。
「かみ合わせの悪さ」も寄与因子の一つではありますが、この寄与因子だけで症状を起こすケースはごくまれであると言えます。
さらに症状が起きるきっかけとなる外傷があります。
転倒して下顎をぶつけて顎関節を傷つけ、それがきっかけとなって顎関節症が始まることがあります。
それ以外にも精神的要因としては、例えば不安の持続による筋肉の緊張持続から痛みが生じたり、顎関節を傷つける場合もあります。
さらに、とりわけ多彩な要因として行動学的要因があります。
この要因は生活や仕事など、日常生活の様々な面で現れるもので、患者さんによって持っている因子がまちまちです。
治療しようとする時にその患者さんの全ての寄与因子を特定することができるなら、それらの寄与因子をできるだけ除いて行くことで、原因に対する治療を進めることができるのですが、全ての寄与因子を見つけるということは非常に困難です。
また見つけることができたとしても、除くことができない寄与因子もあります。
例えば顎関節の構造がいかにもひ弱だと思われても、それを大きく頑丈にすることはできません。
外傷についても、あらかじめ予測することは無理ですから、この寄与因子も除去することは困難です。
そういった寄与因子のうち、特に行動学的寄与因子の中で、最近見つかった重要な寄与因子があります。
それは必要がない時にも上下の歯を接触させている(かみ合わせている)歯列接触癖(Tooth Contacting Habit (TCH))と名付けた癖です。
普通、口を閉じていても上下の歯はかんでいないのですが、来院する顎関節症患者さんの8割近くの方たちが口を閉じているときに上下の歯もかんでいるという癖をお持ちでした。
この癖があると顎関節や筋肉に持続的な負担をかけることから、顎関節症を引き起こしやすくなることが分かってきました。
しかもこの癖を治すと、大部分の患者さんの症状が改善することも明らかになりました。
つまり、この癖が数ある寄与因子の中で最大の原因になっていることが分かったのです。このため、顎関節症の患者さんにこの癖をみつけた場合には、先ず一番にこの癖を治すべきということになったのです。
表1 原因となる寄与因子には色々あります。
1. 解剖要因: 顎関節や顎の筋肉の構造的弱さ
2. 咬合要因: 不良なかみ合わせ関係
3.精神的要因: 精神的緊張の持続、不安な気持ちの持続、気分の落ち込み感覚の持続
4. 外傷要因: かみちがい、打撲、転倒、交通外傷
5. 行動要因:
1) 日常的な習癖
歯列接触癖(TCH)、頬杖、受話器の肩ばさみ、携帯電話やスマホの 長時間操作、下顎を前方に突き出す癖、爪かみ、筆記具かみ、うつぶせ読書
2) 食事
硬固物咀嚼、ガムかみ、片側でのかみ癖
3) 睡眠
はぎしり、睡眠不足、高い枕や固い枕の使用、就寝時の姿勢(うつぶせ寝)、手 枕や腕枕
4) スポーツ
コンタクトスポーツ、球技スポーツ、ウインタースポーツ、スキューバダイビング
5) 音楽
楽器演奏(特に吹奏楽器)、歌唱(声楽、カラオケ)、発声練習(演劇等)
6) 社会生活
緊張が持続する仕事、コンピューター作業、精密作業、重量物運搬、人間関係での緊張、
5.顎関節症の治療とは?
①歯科医院での治療
まず、知っておいていただきたい世界的にも認められている治療方法の原則があります。
それは治療方法を選択する場合に、その治療による効果がなかったときに、患者さんにその治療による被害を残さない治療(可逆的な治療)を選択すべきであるという考え方です3)。
具体的には、かみ合わせを良くするためとして、歯を削る、被せ物をする、歯列矯正をするといった治療(不可逆的な治療)は避けるべきです。
このような治療を受けても症状の改善がなかった場合、元の状態に戻すことができません。
このような治療を行わなくとも症状を改善させることができます。
それはスプリント(マウスピース)、開口訓練、マッサージや湿布、習慣や癖を修正する行動療法などです。
一般的にはスプリント(マウスピース)による治療を行います。
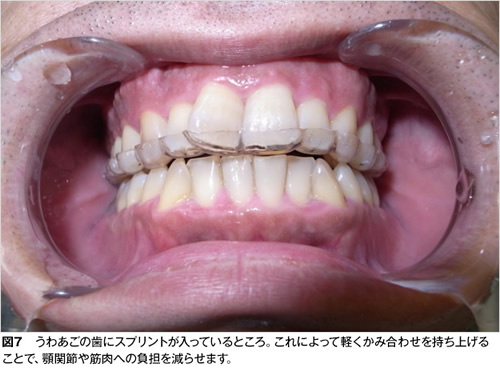
これは上顎あるいは下顎の歯列に被せるプラスチックの装置です(図7)。
これを夜間睡眠中に使用することで、夜間の無意識かみこみで生じる顎関節や筋肉への負担を軽減させます。
痛みが強い時期には鎮痛薬も投与されるでしょう。
また、痛む部位にして近赤外線レーザーを照射する、あるいは電気刺激をすることで筋肉を自動的に収縮させて血液の流れを改善する場合もあります。
多くの場合はこれらの治療によって、症状が消失します。
②ご自宅で行える方法
顎関節症の痛みや開口しにくさといった症状の改善には、患者さん自身による家庭でのセルフケアが重要であり、そういったセルフケアを積極的に行うことが世界的にも提唱されています。
セルフケアなしで症状の完全消失はあり得ないといっても過言ではありません。
1) 症状が強い急性期(口を動かさなくとも顎関節や筋肉が痛むとき)の生活上の注意 顎関節症が急に起こったときは痛みが強く、口も手の指1本の幅くらいまでしか開かなくなる場合もあります。
そのような時は以下に記載したような生活上の注意を心がけてください。
そのようにしているうちに、多くのケースでは数日で痛みがやわらいできて、口の開き方も多少なりとも改善するはずです。
そうなったならもう少し積極的な方法を取り入れるようにしてください。
[具体的方法]
・ 10分間を限度として氷水を入れたビニール袋を痛む顎関節の外側、あるいは筋肉の上に当てて冷やしてください。10分冷やしたらゆっくりと開閉口して顎関節を動かすとともに筋肉を引き延ばす動作を繰り返してください。これを1日何回か行ってください。
・ 食品は小さく切り分け大きく開口することを避けるとともに、かみしめが必要な固い食品(特にビーフジャーキー、するめ、フランスパンといった食品のように、かみ切るのにしっかりかみしめる必要があるもの)は避けるようにしましょう。
・ 急に開閉口する動作は、関節をさらに傷つける可能性があるので避けましょう。
・ あくびをするときはすでに疲れている顎の筋肉で開口を抑えるのではなく、下あごの下に拳骨を置いて開口を抑えるようにしましょう。この方が顎の筋肉への負担を減らせます。
2) 症状が少し落ち着いてから(口を開けたり、物をかまなければ痛みが出なくなったら)行うべきセルフケア
[湿布]
・ 蒸しタオルを5分ほど当てて温めるといいでしょう。
[マッサージ]
・ 親指の付け根(母指球)や2~3本そろえた指先でゆっくり押し回すようにマッサージするといいでしょう。強くつまんだり、痛みが強まるほど激しくもむのは逆効果です。
[訓練療法]
・ 急性期の痛みが和らいできたら、少し痛みを感じる程度に関節を動かし、筋肉を引き延ばす訓練療法を行うと痛みの改善が早まります。ただ、これはいわゆるリハビリトレーニングですので、自己判断で行うのではなく、歯科医あるいは日本顎関節学会ホームページに公表されている「顎関節症の初期治療のための診療ガイドライン」にある指示に従ってください。
[行動療法]
・ ご自分が無意識に行っている行動や、姿勢、習慣等が症状を起こしやすくしたり、一旦始まった症状を長引かせているケースがしばしば見られます。そのような問題行動を自分で見つけることは簡単ではありませんが、もし見出すことができたり、あるいは歯科医からの指摘等が得られたなら、その行動を是正することが症状改善に大きく影響するでしょう。
時折、顎関節症の症状が消えていないのに、むし歯治療や入れ歯治療を受けてしまう患者さんがおいでです。
症状が消えていないというのはどのような状態かというと、通常の生活をしている中ではあまり不自由を感じてはいないのですが、体調が悪化したり、疲労が溜まってくると口が開きにくくなり、大きく開口しようとすると顎関節や筋肉が痛むという状態です。
これは言うなら「隠れ顎関節症」の状態であり、以前の顎関節症から完全には回復していないのです。
このような状態にある時は左右にある顎を動かす筋肉のバランスが取れていないために、元々のかみ合わせからずれてかんでいるのです。
このようにかむ位置が不安定な状態のままでかみ合わせを作る治療を行ってしまうと、不安定な位置ですから当然ですが、その位置でかみ続けることが苦痛になります。
結局はまた治療をやり直すことになるのです。
歯科医の中にはそのような状況を判断できない場合もあるため、このような無駄な治療を受けないためには、患者さん自身が顎関節症の症状の消失を確認できる事が必要です。
完全に機能が回復した場合は、最大まで口を開いても痛みはないはずです。
両手を使って無理矢理口をこじ開けても痛みが出ません。
こうなっているなら回復は完全と言えます。
音に関しては残るかもしれませんが、痛みがなく音だけであれば心配はいりません。
問題は痛みです。痛みが完全に消えているなら、歯科治療を受けても大丈夫です。
顎の開閉運動、そしゃく運動も安定しているはずですので、歯科治療によってもっとかみやすくなるでしょう。
また歯列矯正治療を受けて美しい歯並びにすることも可能です。
こうしてかみ合わせを良くすることは,原因のところで説明した寄与因子を減らすことにもなりますので、再発のリスクを小さくすることにもなります。
歯科医師 福島歩
2019年3月26日 カテゴリ:未分類
はみがき勇者
早咲きの桜が春の訪れを知らせる今日この頃、皆様いかがお過ごしでしょうか。
さて、当院にも小さなお子さんが患者さんとしてよくいらっしゃいますが、保護者の方から伺うお悩みとして挙げられるのが、「子供が嫌がって歯磨きのとき口を開けない。」「歯磨きしようとすると暴れて逃げてしまう。」というものです。
そんな悩みを解決するために、去年あるアプリが開発されました。
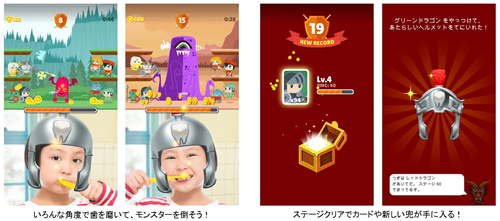
みなさん、「はみがき勇者」というアプリをご存知でしょうか?
このアプリは「やりたくないこと」である歯磨きにゲーム形式で楽しく取り組み、習慣にできるよう開発されました。
歯ブラシを持ってカメラに向かうことで、兜をかぶった勇者に変身し、歯磨きをすることでモンスターを攻撃。
様々な角度で磨くほど攻撃力が大きくなり、丁寧に磨く練習ができます。
モンスターを倒して獲得できるコインに応じて「ヒーローカード」が手に入り、さらに攻撃力がアップ、より多くのモンスターを倒せるようになります。
30ステージごとに登場するドラゴンを倒すとプレイヤーがかぶる勇者の兜がグレードアップする仕掛けも用意されています。
プレイするほど強くなり、先に進めるようになるシンプルなルールで、積極的に歯磨きに取り組む気持ちをサポートします。
歯磨きを嫌がるお子さんに苦戦されている保護者の方々、ぜひ一度試してみられてはいかがでしょうか。
歯科医師 松﨑麻実
金属アレルギーの原因は
口の中にあるかもしれない
皆様こんにちは
寒い日や逆に汗ばむ陽気になったり、このところ気温の寒暖差が激しいですね。
免疫力が低下し、体調が崩れやすい状態になっている方も多いのではないでしょうか?
しっかりと睡眠を取り、栄養のあるものを食べるなどして、免疫力の低下しないようにすることが大切かと思います。
金属アレルギーとは?
金属アレルギーとは、金属を原因として生じるアレルギー症状全般のことをいいます。
アクセサリーなどに使用されている金属が汗で溶けてイオン化すると、体内のタンパク質と結合して新たなタンパク質に変性し、それを体が“異物”とみなすことによってアレルギー反応が生じます。
症状はすぐには現れなくて、許容範囲を超えてから発症します。
このため、遅延型アレルギーとも呼ばれています。
よく似たタイプが花粉症です。
金属アレルギーは日本人の10人に1人が発症しているといわれるほど一般的な皮膚疾患で、大人になってから発症する人も珍しくありません。
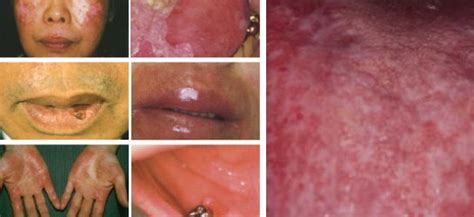
例えば 「ピアスをつけると耳がかゆくなる」 「ネックレスが触れている部分が赤くただれる」 「手のひらの荒れが何をしてもなかなか治らない」 このような症状が見られる場合、金属アレルギーの可能性があります。
金属が触れた部位やその周囲の赤みやかゆみなど。このような症状のことを、「接触皮膚炎」 「接触皮膚炎」 と呼んでいます。
しかし実は金属アレルギーには、他に「全身性金属皮膚炎」と呼ばれるものがあります。
全身性金属皮膚炎とは、接触皮膚炎のように金属が直接皮膚に触れることによって生じるわけではなく、歯科金属が唾液により溶け出しイオン化することでアレルギー反応を生じるものです。
全身性金属皮膚炎の主な症状としては、掌蹠膿疱症(手足に膿がでる病気)・汗疱状湿疹(手 足に水ぶくれができる病気)・難治性のニキビ・アトピー性皮膚炎などがあげられます。
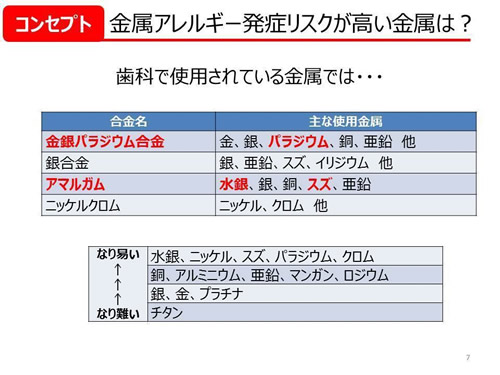
保険診療で主に使用されているニッケル・コバルト・クロム・水銀は最も金属アレルギーを起こしやすい金属です。(下記グラフ参照)
また、1970年代を中心に使われていたアマルガムという金属は水銀を50%も含まれています。
アレルギーを引き起こすとともに、水俣病の原因となる重金属です。
金属アレルギーに対する治療の流れ
①検査
金属アレルギーとひとくちにいっても、私たちの身のまわりには、いろいろな種類の金属があります。
どの種類の金属が患者さんの体質に合わないかを正しく調べることが大切です。
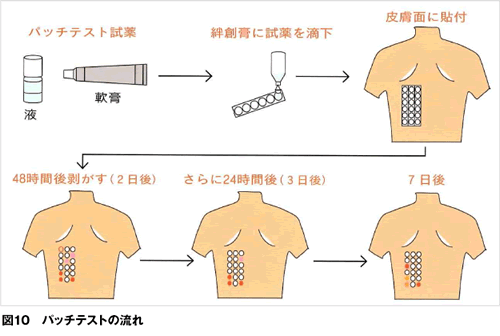
②パッチテスト
皮膚科にてお口の中の金属にアレルギーがあるかないかを調べるために、歯科用金属をすべて網羅した、歯科用金属シリーズパッチテストを用いて、パッチテストをおこないます。
③診断
パッチテスト、問診、レントゲン検査、口腔内診査などをもとに、金属アレルギーの診断をいたします。
④修復治療・交換治療
分析の結果、アレルゲンが口の中の歯科金属に含まれていると判明した場合、これらを除去する必要があります。
具体的には詰め物・被せ物・入れ歯などを、アレルゲンフリーの材料(セラミックやレジン)への交換治療をおこないます。
<アレルゲンフリーの材料>
セラミックス
陶材のみでつくられた素材や、人工ダイヤモンドの材料になるジルコニアなど、科学的に安定 した素材「セラミックス」を用いたメタルフリー治療です。
当院ではジルコニアのみで作られ たジルコニアインプラントも取り扱っております。
ダイレクトボンディング
歯科用の強化レジンを用いた治療です。虫歯が比較的小さく、レジンアレルギーのない方に対 して行います。
グラスファイバー(ファイバーコア)
人工歯を支える土台(コア)に、金属ではなくグラスファイバーを用います。見落としがちな 土台部分からもメタルフリー治療をサポートします。
ノンクラスプデンチャー
部分入れ歯のバネ通常の部分入れ歯では、金属が用いられる「バネ」の部分を樹脂製のものに変更し、「メタルフリー入れ歯」を作成します。
⑤アフターケア
通常の歯科治療と同じく、金属アレルギーの治療もアフターケアがとても大切です。
アレルギー症状は、全身のコンディションにより大きく左右されます。
患者さんご自身も日常の健康維持にご留意いただくと共に、必ず定期健診をお受けください。
金属アレルギーかもしれないなど、心配な方は一度歯科医師にご相談ください。
歯科医師 岡田啓子
2019年2月18日 カテゴリ:未分類
歯科治療における
アナフィラキシーショック
もうすぐ立春ですね。
先日、近くの公園で梅の蕾を見つけました。
寒気の中にも早春の息吹が感じられ、ほっこりした気持ちになりました。
とは言え、まだまだ厳しい寒さが続きそうです。
防寒対策をしっかりして、風邪やインフルエンザに負けないように頑張りましょう。
少し前になりますが、小児の歯科治療中に患児が死亡したというニュースを、耳にした方もいらっしゃるのではないかと思います。
患児が死亡に至った要因は複数考えられます。
まず、①治療時に使用するロール綿での窒息による低酸素症
次に、②局所麻酔でのアナフィラキシーショックによる低酸素症
そして、③麻酔中毒による低酸素症
これらの3つの要因は、すべて最終的には低酸素症が死因となりますが、それぞれの誘因は異なります。
例えば、窒息は物理的な上気道閉塞によって起きるもので、ある程度、事前に予防が可能です。
しかし、アナフィラキシーショックや麻酔中毒は予防が難しく、迅速な診断・対処が求められます。
今回は、アナフィラキシーショックに焦点を当てて説明していきます。
1.アナフィラキシーショックとは?
表1:抗原-抗体反応の違いでアナフィラキシーショックにはⅠ型〜四型アレルギーまであります。
| 種類 | Ⅰ型 | Ⅱ型 | Ⅲ型 | Ⅳ型 |
|---|---|---|---|---|
| 関与する 抗体 |
IgE | IgG・IgM | IgG・IgM | T細胞 |
| 関与する 細胞 |
肥満細胞 好塩基球 |
K細胞・NK細胞 マクロファージ |
好中球 血小板 |
マクロファージ キラーT細胞 |
| 代表的 疾患 |
気管支喘息 アナフィラキシー ショック |
重症筋無力症 | 血清病 ループ腎炎 |
ツベルクリン反応 接触性皮膚炎 (金属アレルギー) |
その中でも、もっとも症状の進行が急速で命に関わるのがⅠ型アレルギーで、その中にアナフィラキシーショックは分類されています。
よくテレビで拝見するピーナッツを食べて起きるショックやミツバチに刺されて起きるショックがこれになります。
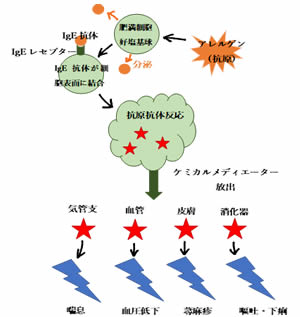
2.発生機序
肥満細胞や好塩基球の膜表面の抗原特異的IgEにアレルゲンが
結合することで、これらの細胞から即時にケミカルメディエーター
が放出されます。
この放出されたケミカルメディエーターの働きにより様々な
アナフィラキシー症状が出現します。
3.アナフィラキシーの症状
①皮膚症状:蕁麻疹
②呼吸症状:気管支喘息
③循環症状:頻脈(100/回以上)・血圧低下
④消化器症状:腹痛・嘔吐・下痢
アレルゲンの暴露から症状発現までの時間が短いほど重症化します。
4.見分け方
| 局所麻酔中毒 | アナフィラキシー ショック |
迷走神経反射 | |
|---|---|---|---|
| 原因 | 局所麻酔薬の多量投与 | 局所麻酔薬に対する 抗原抗体反応 |
副交感神経の優位 |
| 症状 | しびれ感・耳鳴り 痙攣 意識消失 呼吸抑制・停止 昏睡 心肺停止 |
皮膚症状:蕁麻疹 呼吸症状:気管支喘息 循環症状:頻脈・低血圧 消化器症状:腹痛・嘔吐・下痢 |
顔面蒼白 徐脈・低血圧 悪寒 意識消失 嘔吐・悪心 めまい |
5.発生頻度
アナフィラキシーショックの発生頻度は0.0054%で、その中で危篤になるケースは3-10%と言われています。
6.発生した場合の対応(対処)について
万一、アナフィラキシーショックが起こってしまった場合に歯科医院ではまず、①救急車の要請(迷わず119番!!)
次に②モニタリング・酸素投与・AED装着、更に③アドレナリンの筋肉注射エピペンの使用
→アレルギー体質の場合、両親や患者本人が持っていることあります。
7.アナフィラキシーショックを起こさない安全な治療はどんなものか?
アナフィラキシーショックを絶対に起こさない安全な歯科治療方法はありません。
なぜなら、様々な薬剤や材料がアレルゲンとなるためです。
アレルゲンが特定されていれば、使用しなければ起きませんが、ほとんどの患者が自分では把握していません。
そのため、起きないようにするのと、起きた場合に迅速に対応できるようにしておくことが、最も安全な歯科治療だと考えます。
では、起きないようにするには?
問診が重要です。
アナフィラキシーショックのアレルゲンは家族で似ているため、両親や兄弟姉妹に局所麻酔薬でアナフィラキシーショックの既往がある場合、その種類の局所麻酔薬の使用を避けるか、アレルギー検査(パッチテスト、DLST、Skin Testなど)を行うのも良いかもしれません。
また、果物(グレープフルーツなど)にアレルギーがある場合にはグローブなどに含まれるラテックスでアナフィラキシーショックを起こすこともあります。
その他には歯科でも抗生剤や解熱鎮痛剤を処方しますので、薬剤へのアレルギーについても患者から伝える必要があります。
それにより、アレルゲンと疑われる薬は処方しないようにします。
8.アナフィラキシーショックの既往がある患者さんへの対応は?
「局所麻酔薬でアナフィラキシーショックを起こしたことがある」や「局所麻酔薬にアレルギーがある」の患者さんは歯科治療を受けられないのか?まず、以下の対応を考えます。
(1)アレルギーを起こした時の詳細を聞く
→大抵の場合は迷走神経反射や脳貧血のケースが多い。
①どのような症状を認めたか?
→皮膚症状や呼吸症状など
②症状は局所麻酔薬を注射してから、すぐに起きたか?
→大抵は15分程度で出現する
③緊急搬送された
→アレルギーの検査はされたか
④それとも、しばらく休憩して帰宅したか?
⑤局所麻酔を行なったのは、何度目か?
→1回目か2回目に起きやすい
中には、迷走神経反射や脳貧血のこともあります。
これらを総合評価して、さらに以下の対応を考えていきます。
(2) 局所麻酔薬の種類を変更する
①2%リドカイン1/8万エピネフリン含有(オーラ注®・キシロカイン®)
②3%プロピトカイン(シタネスト®)
③3%メピバカイン(スキャンドネスト®)
→上記の三種類が歯科領域では局所麻酔薬として使用されています。
③アレルギー検査を皮膚科に依頼する
④大学病院への紹介
大学病院には麻酔科医が常駐していて、緊急対応が迅速に行います。
また、全身麻酔下で局所麻酔を併用せずに治療が行えます。
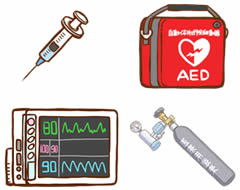
9.安全な設備はどのようなものか?
アナフィラキシーショックが起きた場合に真っ先に必要なものが揃っていることが安全です。
具体的には以下の設備が挙げられます。
①アドレナリン(エピペン)
②モニター
③AED
④酸素ボンベ
⑤救急セット(緊急薬や挿管道具、点滴セットなど)
→それを扱える歯科麻酔科医または歯科医師がいる場合。
10.アナフィラキシーショックを患者さんは広く心配すべきものか?
患者さんもアナフィラキシーショックという現象について知っておくことは大切です。
しかし、良く分からずにアナフィラキシーショックと診断されたり、患者さん自身が局所麻酔薬は使えないと勝手な自己判断をしてしまい、実際はアナフィラキシーショックではないのにも関わらず、歯科医院をたらい回しされるケースも見受けられます。
疑われる場合には、施設の情報を収集し、歯科麻酔専門医の在籍等、人材と設備が整った安全な施設で施設の選択を行い、事前に局所麻酔使用の可否をしっかりと確認することが大切だと思います。
歯科麻酔専門医 里見ひとみ
2019年1月25日 カテゴリ:未分類
インプラントの長期安定に関わる因子
年末年始の慌ただしさから、ようやく普段の生活に戻ってきました。
寒の入りも過ぎ、いよいよ冬本番。
空気も乾燥し、巷ではインフルエンザが大流行し始めています。
体調管理に気をつけお過ごしくださいね。
ところでインプラントにどのようなイメージをお持ちでしょうか?
・一生涯使えるもの?
・自分の歯と同じように使える?
・高い?
・トラブルが多い?
一時期はメディアにも多く取り上げられていたインプラントですが、実際のところどのくらい使えるものなのでしょうか?
今回はインプラントの寿命とそれに影響するものについて、ご紹介しようと思います。
インプラントって?
歯を失ってしまった際の治療法(欠損補綴)には大きく分けて、入れ歯、ブリッジ、インプラントの3つが存在します。
ではそれぞれどのくらい長く使えるものなのでしょうか?
欠損補綴の種類による単純比較はできないのですが、治療後 10 年でどのぐらいの人が使い続けているか(10 年生存率)で比べてみましょう。
またある研究ではインプラントの早期(上部構造完成前)脱落は 154 本/11311 本(1.4%)、約 9年経過した症例で脱落した数は 46 本/2367 本(2.0%)
脱落していないものの、問題を抱えているインプラントの数は早期で 121 本/11311 本(4.4%)約 9 年経過した症例で 25 本/2367 本(4.2%)
9年間経過を追っている患者さんで、早期、晩期合わせると問題を抱えるインプラントは 45 本/2367 本(7.6%)インプラントが脱落してしまった本数は 72 本/2367 本(3.0%)となっており、約 97%のインプラントが機能しているとの結果が出ています。
では問題を抱えているインプラントや脱落してしまったインプラントは、どのような理由でそのような事態に陥ってしまったのでしょうか。
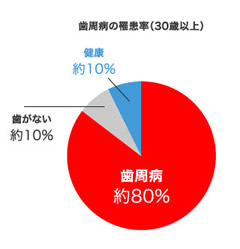
一番大きな原因は歯周病です。日本人の約8割の人が罹患すると言われている歯周病ですが、実はインプラントも歯周病に罹患してしまいます。
インプラントの約 9.5%が歯周病に感染してしまうそうです。
そのほか、持病(糖尿病や骨粗しょう症)、補綴(被せ物の形)や趣向品(喫煙)などの問題もインプラントの長期予後には欠かせない因子ではありますが、それらは歯周病にも影響を与える因子であり、歯周病の予防がインプラントの長期安定に最も重要な因子だということがわかります。
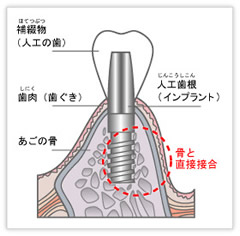
インプラントは天然の歯とは違い、歯肉(歯茎)とは付着していません、そのためインプラントの歯周病により骨が溶けてしまうとインプラントはすぐにぐらついてきてしまいます。
またインプラントは骨とダイレクトにくっついているため揺れ始めるとさらに骨にダメージが加わり、どんどん骨が溶けていってしまいます。
この悪循環が原因でインプラントが取れてしまうことが多いのです。
最大の敵インプラントの歯周病を防ぐことで、インプラントが“ダメ”になってしまうリスクがかなり下がります。
歯周病に気をつけるためには普段の歯磨き、定期的なメンテナンスが必要不可欠です。
現在インプラントを埋めている方も、そうでない方も、定期的にメンテナンスを受けて、生涯美味しいご飯をしっかり食べることができるようしましょうね。
ちなみに生涯美味しくご飯を食べることができる健康な歯をお持ちの方は、健康寿命も長いそうですよ!
歯科医師 渡辺知明
2019年1月11日 カテゴリ:未分類
フレッチャリズムでQOL up!
皆様こんにちは、研修医の一瀬です。
朝晩気温もぐっと低くなり、冬本番になってきました。
寒くなってくると、すき焼きやおでん、水炊きなどの温かいものが恋しくなりますね。
ところで皆様は普段食事をする際、普段どのくらい食べ物を噛んで食べているのか意識したことはありますか。おおよそ一口に噛む平均回数は10回から20回と言われています。
それに対して、一口に噛む回数の目安は30回と言われています。これは「フレッチャリズム」という考え方が由来しています。
「フレッチャリズム」とは
「フレッチャリズム」とは、米国で時計商をしていたホーレンス・フレッチャー氏が生命保険に入ろうとしたところ、「肥満は短命」という理由で断られたため、様々な医療や健康法を試みてたどり着いた「よく噛んで食べる」という健康法が元になっています。
食べ物をよく噛んで食べるということはよく唾液や、胃液などの分泌がよくなり食べ物の消化や吸収がよくなります。
また、脳が活性化されて満腹中枢を刺激することにより肥満細胞からレプチンというホルモンが分泌されます。
このホルモンの働きにより、食欲が抑えられるため少ない量で満腹感が得られます。
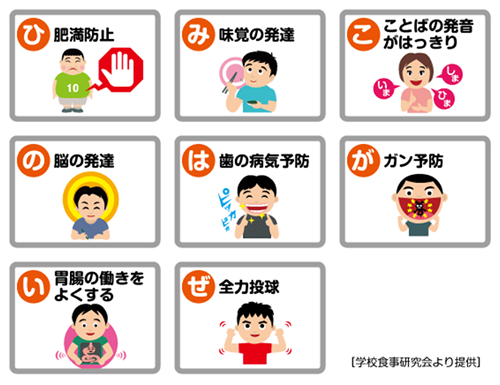
そのため肥満の予防につながると考えられています。
さらに、唾液の分泌がよくなることにより口の中での唾液の働きが活発になり虫歯になりかけた歯を修復したり、細菌の感染を抑えたりして虫歯や歯周病になるのを防ぐことができます。
それ以外に、唾液に含まれる酵素には、発がん性のある物質の作用を抑える働きがあると言われておりがんの予防になると考えられています。
また、よく噛んで食べることにより口の周囲の筋肉が発達し歯並びがきれいになります。
そのため言葉の発音がきれいになります。
口の周囲の筋肉以外にも、前述したように噛む運動により脳が活性化します。
これはホルモンの働きだけでなく脳に酸素や栄養を送る働きも活性化するため、高齢者の認知症の予防に役立つと考えられています。
よく噛んで食べる人は、早食いの人よりも肥満になりにくい
今までよくものを噛んで食べることについて説明をしてきましたが、逆に普段あまりもの噛まないで食べる人と違いはあるのでしょうか。
実は、厚生労働省の疫学調査で、食事を取る際に早食いの習慣がある人はゆっくりと噛んで食べる人と比べて、肥満の傾向があることがわかりました。
このことからよくものを噛んで食べることは肥満を予防する手段として、有効な手段であると再度認識できます。
実際に厚生労働省では一口に30回噛む習慣を進める「噛ミング30(カミングサンマル)」という運動を提唱しています。
これを機に、普段食事をとる時あまり時間をかけずに済ましてしまう方もこれを機によく噛むことを意識して普段よりも時間をかけて食事をしてみてはいかがでしょうか。
歯科医師(研修医)一瀬知久
2018年12月10日 カテゴリ:未分類
歯科治療になぜ顕微鏡を使うのでしょう?
最近は歯科医院のHPで”「顕微鏡」「マイクロスコープ」による治療”という言葉を目にすることが多くなってきたかと思います。
ここ数年で歯科治療に顕微鏡(マイクロスコープ)はなぜ急激に使われるようになったのでしょうか?
また,どのようなメリットがあるのでしょうか?
今回は顕微鏡(マイクロスコープ)を使用した歯科治療の実際についてお話しさせていただきます。
マイクロサージェリー(マイクロスコープを用いた手術)の歴史は、世界初 の手術用顕微鏡が発売された1953 年まで遡ります。
ここから各科で導入が進み、歯科での本格的な導入は 1980 年代、そして2004年には日本顕微鏡歯科学会が発足し、マイクロスコープの普及活動を行なっています。
現在、マイクロスコープの普及率はまだ数%に過ぎませんが、今後の歯科治療においては欠かすことができない重要なツールです。
そもそも、歯科治療は非常に細かな作業です。
私たちの肉眼で認識できる大きさの限界は0.1㎜(100μm)と言われています。
これはちょうど細い髪の毛の太さくらいですが、歯科治療ではそれ以上のマイクロな世界が対象になります。
さらに口腔内は閉鎖的な空間であるため、光が届きにくい上、術者の手指の動きにも制限があります。
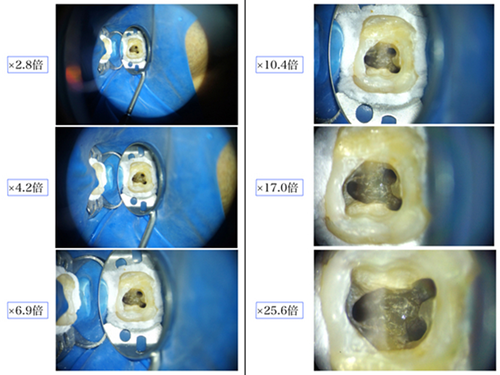
そこで、約10〜25倍の拡大機能と強力な照明機能を特徴とするマイクロスコープを使用することによって治療の可視化と精密化を実現しました。
その応用範囲は広く、根管治療、補綴治療、歯周外科治療など多岐にわたります。
以下が大まかな利点になります。
①感染源の見逃しの防止
従来の方法では盲目的に行なっていた為にどうしても汚れの取り残しがありましたが、細かな部分まで感染源の除去ができ、再感染のリスクを軽減します。
②歯の保存の可能性
根管治療において難治性の症例で、従来では抜歯が適応されていた場合でも保存できる可能性が高くなります。
③精密な補綴
補綴治療(虫歯の穴を少し削り、レジンで充填する処置や被せ物を製作する処置など)において歯と充填物との隙間を無くし、二次的に生じる虫歯のリスクを軽減します。
より精度の高い修復物の製作が可能になります。
④最低限の侵襲
歯周外科治療において、歯肉の切開範囲を小さくし、周囲組織の損傷を抑えます。
特に根管治療に関してはそのメリットを遺憾無く発揮します。
今回はマイクロスコープを用いた根管治療についてもう少し詳しくお話ししたいと思います。
まず、根管治療とはいわゆる神経を抜く治療です。
歯の根っこの内部には根管という狭く細長い神経の部屋があり、マイクロスコープを用いた主な治療対象です。
その根管の入り口は細いもので直径が約0.2㎜程でその存在場所には個人差があり、時には石灰化により塞がれてしまっている場合すらあります。
根管の形態は真っ直ぐではなく、一般的に彎曲、狭窄していたり、途中で分岐するなど大変複雑な形をしています。
前述した通り肉眼での限界値が0.1㎜程ですから、いかに視認が困難であるかは想像に難くないと思います。
そのため処置対象の変化に対する認識が不足し、また、技術的な問題や小器具の取り扱いの不備などにより不可抗力的な事故が誘発される場合もあります。
そこでマイクロスコープを用いることにより、次のような処置が拡大視野、強照明下で可能になってきました。
①根管口の探索
色の多少の違いや根管口の連続性を精密に観察できるので明確に視認しながら探索します。
②根管内亀裂や破折の確認
根っこ自体が割れているといくら根管治療をしても功を奏しません。原因不明のまま治療が長期化することを防ぎます。
③石灰化物の除去
石灰化の範囲、健全歯質との境界を明視野におくことにより必要最小限の切削に留めることができます。
④根管内異物の除去
異物としては根管治療終了後に詰めた古い根管充填材や治療時に破折した小器具片などがあり、いずれも感染源となる可能性があるため除去が基本です。これらは根管内の深部での作業になることが多いため顕微鏡の使用が不可欠です。
⑤穿孔部封鎖処置
偶発的に生じた穴の部位を特定して封鎖材を正確に詰めて修復します。
⑥外科的歯内療法
歯の頭からのアプローチではなく歯肉を切開し歯根を露出させ処置領域を直視しながら原因の除去を行います。
一部ではありますが、近年マイクロスコープを使用した根管治療が保険診療の対象となりました。
マイクロスコープの保険適応をきっかけにその有用性が広く認知され、今後幅広く拡大視野下での治療が更に身近なものになっていくことでしょう。
歯科医師 廣田小百合
2018年11月26日 カテゴリ:未分類
最近の高齢者のお口の変化~8020は既に達成?!
30度越えの暑い暑い夏がようやく終わり、台風騒動の後、あっという間に11月になりましたね。
季節は秋です。
目まぐるしい気候の変化についていけず、体調を崩される方も多いのではないでしょうか。
季節の変わり目には自律神経のバランスが変化するために様々な体の不調が出やすく、もちろんお口の中のトラブルも発生しやすくなっています。
普段は何でもなかった歯茎が突然痛み出し腫れてしまったり、物を噛んだ時に痛みを感じたりなどのお口の中の不調は耐え難いものがあります。
こうした不調のサインにいち早く気付き、勇気を持って歯科医院へ行き、原因を知り、早めに治療を受けることは長い人生を健康に生きていくためには非常に重要なことです。
今回は、すでに多くの方がご存知じかと思われますが、8020 「ハチマルニイマル」運動についてお話します。
8020運動は、ざっくばらんに言いますと、“80歳になっても20本以上自分の歯を保ちましょう!”という標語を元にした様々な取り組みのことを言います。
1989年に当時の厚生省が成人歯科保健対策検討会で提唱したのがそもそもの始まりで、その後普及のための様々な取り組みが行われてきました。
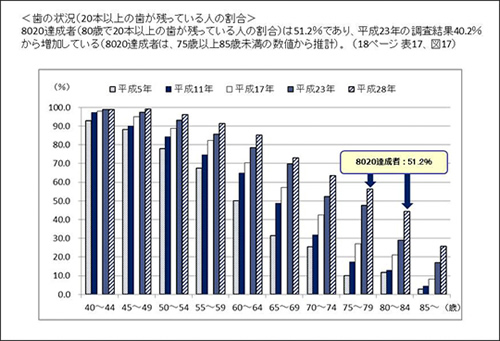
平成29年6月2日に厚生労働省の発表によると、8020達成者(80歳で20本以上の歯が残っている人の割合)は51.2%であり、平成23年の調査結果40.2%から増加していることが明らかになりました。
つまり、80歳で8020を達成された方が2人に1人以上となり、過去最高記録を達成したことになります。
出典: 厚生労働省 平成28年歯科疾患実態調査
この結果は、我々歯科医療従事者のみならずまた日本国民にとっても、とても喜ばしいことであります。
また日本国民の口腔ケアへの意識が高まったことを意味します。
高齢者が生涯、いつまでも「いきいき」と暮らしていくためには、なるべく多くの歯でしっかり噛み、充実した食生活を送ることが重要です。
よく噛むことにより、脳の血流が増え、脳神経細胞のはたらきが活発になり、認知症の予防にもつながり、想像以上に良い影響を及ぼします。
高齢者の口腔内は加齢的変化により様々な問題が発生します。
高齢者のお口の中の変化には以下のような現象が挙げられます。
唾液分泌量の減少による自浄作用の低下および口腔内の乾燥(ドライマウス)。
舌や口腔粘膜の状態の変化による口臭の発生、味覚の変化。
歯と、歯周組織にも変化が起こります。
歯と歯肉の境目がクサビ状に擦り減ったり、歯肉が退縮したことにより露出した根面にむし歯ができやすくなるなど。
またさらに、治療後の詰め物や入れ歯が合わなくなってしまうなどです。
高齢になると、歯や歯肉のトラブルばかりでなく、嚥下機能の低下などの飲み込む機能にも問題が発生します。
食べ物や飲み物が食道ではなく気道に入ってしまい、細菌が肺で繁殖して起こるのが「誤嚥性肺炎」です。口腔内の歯周病原菌が唾液とともに呼吸器に流れ込むことによって引き起こされる肺炎です。
日本人の死因原因の第三位にもなっています。恐ろしいですね。
その他にも、糖尿病、心疾患、アルツハイマー、関節性リウマチなど、歯周病と関連のある全身疾患もいくつかあります。
今後の課題
全ての年齢層に言えることですが、しっかりと口腔ケアをすることにより、口腔内の環境が整い、快適な毎日を送ることができるようになります。
さらに健康体の高齢者が増えることによって、介護予防にも大きく貢献します。
今後の超高齢者社会において、歯科医療がどのようにかかわっていくかは我々歯科医師にとって大きな課題の一つです。
高齢者のお口の中により多くの歯が残される様になったことは素晴らしいことですが、さらなる取り組みが必要となります。
ただ単に歯の数が多ければ良い訳ではありません。いかに良い状態で残されているかが重要になってきます。
その為にも、歯科医院だけでの口腔ケアでは追い付かず、病院や、在宅、または高齢者向け施設での連携したケアシステムの充実が今後の課題になると思われます。
歯科医師 大庭美和子
2018年11月1日 カテゴリ:未分類
肺炎予防には口腔ケアが重要です
はじめまして、平成30年7月から千代田ファーストビル歯科にて臨床研修させていただいております大野真季と申します。
今年3月に免許を取得し、歯科医師としてスタートラインに立ちました。
みなさんに貢献させていただけるように日々努力し、一日でも早く一人前の歯科医師となれるように頑張って参りますので、よろしくお願い致します。
・肺炎と口腔ケアの重要性
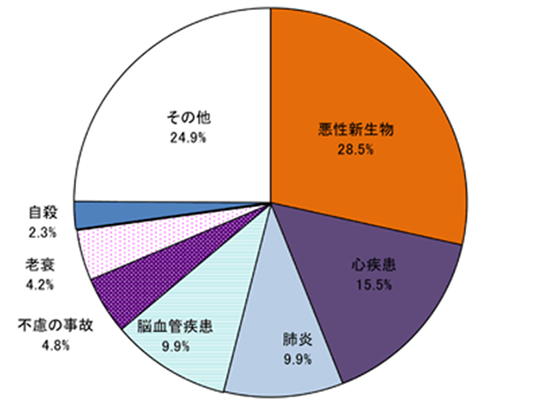
さて、日本人の死亡原因の上位は、これまで悪性新生物(がん)、心疾患、脳血管疾患が上位を占めていました。
平成23年には、肺炎が脳血管疾患と並び死亡原因第3位になりました。
主な死因別死亡数の割合(平成23年)
出典: https://www.mhlw.go.jp/toukei/saikin/hw/jinkou/geppo/nengai11/kekka03.html
肺炎の中でも65歳以上の高齢者に限っていえば、その大半は誤嚥性肺炎と言われています。誤嚥性肺炎の原因は、お口の中の細菌である口腔常在菌です。
そのため、お口の中の口腔常在菌を減少させるためには、お口の中を清潔に保つための口腔ケアを行うことが重要です。
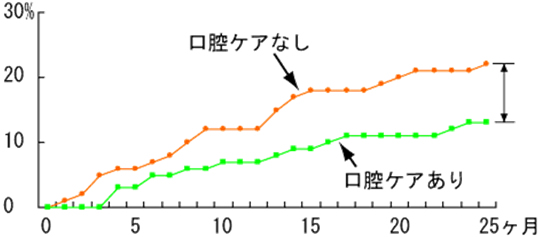
下図を見ても分かるように、口腔ケアを行うことにより約10%も誤嚥性肺炎の発症を減少させることができます。
出典:要介護高齢者に対する口腔衛生の誤嚥性肺炎予防効果に関する研究、日本歯科医師学会会報誌2001
また、最近の東京大学の研究発表によれば、癌手術後の肺炎発症率と術後30日以内の死亡率は、歯科医による口腔ケアを受け患者では受けない患者と比較して、有意に低いとの報告がなされています(術後肺炎の発症率は3.8%→3.3%、術後30日以内の死亡率は0.42%→0.30%)。
以上の報告からも、誤嚥性肺炎の予防に対する口腔ケアの必要性が認められてきています。
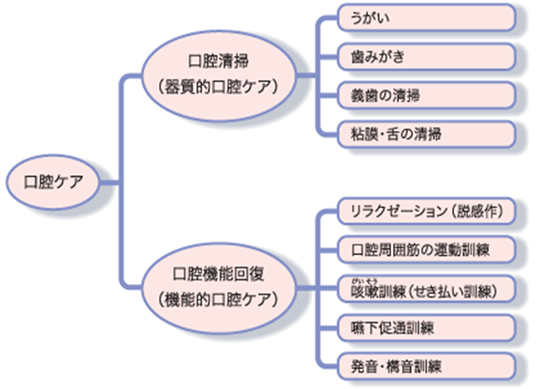
・口腔ケアとは
口腔ケアには、2つの種類あります。
1つ目は「器質的口腔ケア」です。
これは歯垢や食べかす等を除去することにより歯や入れ歯、口腔内、舌の清掃を行ってお口の中の衛生状態を改善させ、細菌叢を正常化するものです。
2つ目は「機能的口腔ケア」です。
これは飲み込む力などの口腔機能を維持・向上・回復するためのものです。
機能的口腔ケアは、お口のリハビリテーションにもなり、特に加齢等によって飲み込む力が減少する摂食嚥下障害の予防にも大きく寄与します。
出典:https://www.8020zaidan.or.jp/magazine/start_care01.html
・摂食嚥下障害
ご家族の中で、お食事の際にむせたり、咳が出るといった症状がある方はいらっしゃいませんか?
このような場合には「摂食嚥下障害」が考えられます。
食事に時間がかかる、食べると疲れる、食後に痰が出る、食事を摂ると声が変わる、食べ物が口からこぼれる、飲み込んでも食物が口の中に残る、食べ物がつかえるといった症状が見られる場合も同様です。
また、気付かないうちに誤嚥しているものに「不顕性誤嚥」があります。
これは睡眠中に無意識のうちに唾液が気道に流れ込み「咳き込み」や「むせ」などの反射が見られず、気づかないうちに誤嚥しているのが特徴です。
・摂食嚥下障害の検査
摂食嚥下障害を発見するための検査には、簡易検査(スクリーニング検査)と精密検査があります。
簡易検査では、質問票の記入や実際に食物を食べていただき、その状態を観察する検査を行います。
これにより摂食嚥下障害が疑われる場合には精密検査が行われます。
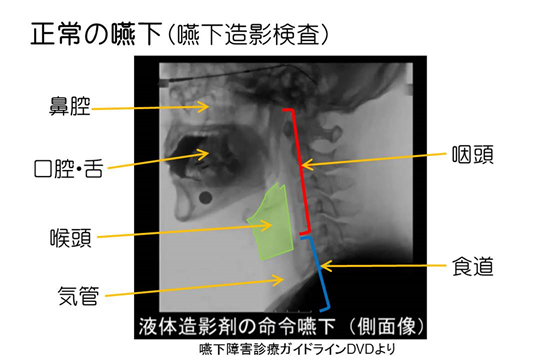
精密検査には、嚥下造影検査(VF)と嚥下内視鏡検査(VE)があります。
嚥下造影検査(VF)は、エックス線を用いて透視化で造影剤を含んだ検査食を食べてもらい摂食嚥下の動作を観察していく検査です。
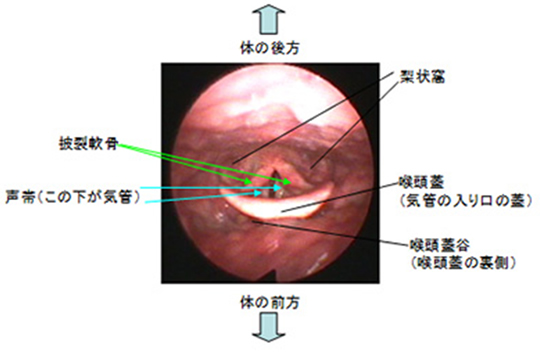
嚥下内視鏡検査(VE)は内視鏡を用いるため、口腔内から咽頭にかけての観察ができ、嚥下中に食塊が通過する様子や、喉頭、咽頭に残存していないか、誤嚥していないかなどを、直接目で見て確認することができます。
嚥下内視鏡検査(VE)では、鼻咽腔喉頭ファイバースコープという機械を用いて検査を行います。鼻から細い管を挿入し、普段食べたり飲んだりしている物を摂取してもらい直接咽頭の様子を観察していくことができます。
嚥下造影検査(VF)と嚥下内視鏡検査(VE)を比較したときの嚥下内視鏡検査(VE)のメリットを説明すると、
①大きな機材ではないため持ち運びすることができ、訪問診療などで自室でも行うことができます。
②特別な検査食などではなく、普段皆さんが口にしているような食べ物や飲み物を使って検査することができます。
③粘膜や分泌物、残っている食べかすなどの評価ができます。
④エックス線を使用しないため、被爆しません。
またデメリットとしては、
①食べ物を噛んでいる間(咀嚼中)や、食べ物が食道を通過しているとき等は観察することができず、観察できる場所が咽頭に喉頭限定されます。
②飲み込んでいる最中(嚥下中)では画像が真っ白になってしまうため(ホワイトアウト)嚥下の観察はできません。
みなさまの中にも、ご自身や身近な方に摂食・嚥下障害の症状がみられる方がいらっしゃるでのはないでしょうか?
以上の症状がみられる場合には、なるべく早く口腔リハビリテーション科や摂食嚥下リハビリテーション科のある病院や歯科医院を受診し検査を受けることをお勧め致します。
歯科医師(臨床研修医) 大野真季
2018年10月4日 カテゴリ:未分類